作者:何明華營養師 / 林均賢醫師
指導:新竹台大內分泌科 范綱志主任
顧問:新竹台大營養室主任 歐陽鍾美博士
校閱:新竹台大腎臟內科 楊忠煒主任級主治醫師
以下內容參考:2018 年慢性腎臟病健康管理手冊、2019 年台灣糖尿病腎臟疾病臨床照護指引、KDOQI Clinical Practice Guideline for Nutrition in CKD: 2020 Update、2020年台大醫院營養室慢性腎臟病飲食手冊、2021 年早期慢性腎臟病照護手冊、2022 年台灣糖尿病臨床照護指引、2022 年內科學第八版、2023 年美國糖尿病學會指引等資料整理而成。
糖尿病併發症有那些?
糖尿病控制不佳會引起各種併發症。
常見小血管併發症包含:神經病變、眼病變、腎病變。
常見大血管併發症包含:心肌梗塞、腦中風、周邊血管病變等。
我吃遮爾多藥仔,腰子甘會歹去?
糖尿病引起的病變非常廣泛,本次介紹的是病人最在乎的腎病變。
「醫師阿,我吃遮爾(tsiah-nī)多藥仔,腰子甘會歹去?」
病人總覺得吃太多藥會傷腎,醫師開五顆藥只吃三顆,留兩顆保護腎臟。到底對還是不對呢?
希望讀完這篇文章,有了充分的醫學知識,可以跟病人衛教,作伙來保護腰子吧!
腎臟的位置與結構
人有兩顆腎臟,位於肋骨下緣,大小跟拳頭母類似,長約10-12公分,重約 150 公克。
每顆腎臟由約一百萬個腎元組成,每個腎元包括腎絲球及腎小管。當身體中的血液經過腎臟時,腎元會過濾身體的廢物、水分以及電解質,成為尿液。
腎臟的功能
調節水分:腎臟每天過濾 100 公升以上的液體,其中大部分皆回收體內,僅約 1-2 公升離開身體形成尿液。
維持電解質平衡:維持體內鈉、鉀、氯、鈣、磷、鎂等重要電解質在血液中濃度穩定。
維持體內酸鹼平衡:身體代謝所產生的酸,由腎臟排出。若腎功能變差,容易造成酸中毒。
移除蛋白質代謝物,例如尿毒素等廢物與排除外來化學物質、 毒素或藥物代謝物等。
調節血壓:藉排除鹽分、水分與分泌腎素等荷爾蒙調解血壓。
製造和分泌荷爾蒙:腎臟分泌荷爾蒙控制血壓、分泌紅血球生成素刺激骨髓製造紅血球,另外也可以製造活性維生素 D 來維持鈣離子平衡及骨質密度。若腎臟生病,容易造成高血壓、貧血、軟骨症及骨質疏鬆。
腎臟病會不會腎虧?
有些民眾因為受到中醫「腎虧」名詞的誤導,常把腎功能跟性功能混為一談。
看完上述的內容,可以發現腎臟的功能包含調節水分、維持電解質與酸鹼平衡、移除代謝物、調節血壓與分泌荷爾蒙,和性功能並沒有直接關聯。
雖然慢性腎臟病不等同「腎虧」,但是醫學上證實,糖尿病長期血糖過高引發交感神經病變,會造成性功能障礙。
所以如果擔心「腎虧」,最重要的是要把血糖控制好!
糖友如何保護腎臟?
控制血糖:飯前目標 80-130 mg/dL,飯後目標 80-160 mg/dL。積極監測血糖。
三多:多吃蔬菜、多喝水、多走路
三少:少油、少鹽、少糖
三要:要規則服藥、要多運動、要保持心情愉快
三不要:不抽菸、不憋尿、不吃來路不明的藥物
五不原則:拒絕來路不明的藥物
所有藥物都須醫師親自診察才可開立。
沒有醫師執照,任意開立或販賣藥物都屬違法!
對於誇大不實的藥品廣告或來路不明的藥品,一定要堅守五不原則
不聽:不聽別人推薦的藥
不信:不相信有神奇療效的藥
不吃:不吃別人送的藥
不買:不買地攤、夜市遊覽車上販賣的藥
不要:每個人體質不同,不隨便推薦藥給別人
謹慎使用中草藥
藥物和毒物常常是一線之隔。西藥有副作用、中草藥當然也有副作用。
以中藥馬兜鈴酸為例,服用的病患往往在三到六個月內,腎臟由正常到完全損壞而產生萎縮,半數患者服用後甚至會出現癌症。
衛生福利部於 2003 年起全面禁用含馬兜鈴酸中藥材及其製劑包括:馬兜鈴、青木香、天仙藤、廣防己、關木通、細辛、威靈仙。
其他中草藥也須在合格有執照的中醫師指導下謹慎使用。
生機飲食好不好?
生機飲食原則主要是以有機、生食為主的飲食型態,選擇製程天然、新鮮多元、未經烹煮的食材製備。
生機飲食常見如精力湯、蔬果汁,或提倡的食材如全榖雜糧類、堅果種子類,對於需要限水或需要低鉀、低磷飲食的糖尿病腎臟病患者,並不建議食用。
食物和毒物也是一線之隔,小心用藥、謹慎飲食,遵照醫師指示才能確保療效及自身的健康。
腎臟病的症狀
腎臟病的症狀包含:泡、水、高、貧(頻)、倦。
泡:泡泡尿(尿液帶血、小便起泡,要小心可能有蛋白尿)
水:眼瞼浮腫或臉、手腳水腫
高:高血壓
貧:貧血
頻:夜尿次數頻繁、排尿困難或疼痛
倦:覺得疲倦、精神無法集中、嗜睡
其他:皮膚乾燥搔癢、噁心嘔吐、尿量減少
糖尿病腎病變盛行率
根據臺灣健保資料庫的研究報告,臺灣糖尿病患者的腎臟病盛行率從 2000 年的 13 %,逐年上升至 2014 年的 18 %。其他研究顯示,糖尿病患約有 20-40 % 的機率會產生糖尿病腎臟疾病。
台灣是全世界血液透析(俗稱洗腎)盛行率最高的國家。
血液透析的主因為糖尿病。將近 9 萬人的洗腎人口中,有接近一半(超過 46 %) 的主診斷是糖尿病腎臟病。
糖尿病一旦有腎病變,預後較差、心血管疾病風險增加,因此糖尿病腎病變非常值得我們注意!
糖尿病腎病變的機制:高血糖
蛋白激酶 C(Protein Kinase C,PKC)
各種醣化終產物(advanced glycation end-products,AGEs)
多元醇路徑(Polyol pathway)
己醣胺路徑(Hexosamine pathway)
發炎反應(Inflammation)
糖尿病腎病變:各種原因與危險因子
遺傳:雖然遺傳無法改變,但是飲食與運動都是可以改變的。
高血糖與血糖變異度大:積極控制血糖可減少或延緩腎病變的發生。
高血壓(RAAS系統)、心血管疾病、脂質異常:三高另外兩高也要控制。
肥胖、不運動、抽菸:不良的生活習慣是傷害腎臟的兇手!
注意:第 2 型糖尿病人常合併其他共病症,如肥胖、高血壓、高血脂、心血管疾病等,以及高齡,因此形成腎臟病變之機轉比第 1 型糖尿病更為複雜。但是很多地方還是可以努力!
病理變化
糖尿病腎病變的病理變化可能在糖尿病發病 5 年後就開始發展。
典型的糖尿病腎臟病變的病理變化包含:
1. 腎絲球基底膜(glomerular basement membrane)增厚
2. 足細胞(podocyte)減少、足細胞突消失 (foot process effacement)
3. 膈細胞(mesangial cell)凋亡
一般的慢性腎臟病,腎臟會逐漸萎縮,糖尿病腎病變的腎臟體積開始時會先變大,到末期也不一定會萎縮變小。平均而言,糖尿病腎病變的病患腎臟大小約比正常人大 15 % 左右。
腎臟很大不一定比較好喔!
診斷方式
上述典型的糖尿病腎臟病變的病理診斷必需施行腎臟切片,然而具侵入性無法普及。
臨床上以尿液檢查 UACR ≥ 30 mg/g 或血液檢查 eGFR < 60 (mL/ min/1.73m2 )且無其他原發性腎臟疾病就可診斷為糖尿病腎病變。
典型的糖尿病腎臟病疾病進程
糖尿病腎病變之病程,以第一型糖尿病研究得較清楚,其病程的進展較有規則,依循時間有固定階段性的進展變化。第二型糖尿病,常無法確定發病時間,且常伴有其他疾病,病程演變較複雜。
第一型糖尿病腎病變發展五階段:
1. 超過濾階段(Hyperfiltration stage)
2. 臨床無症狀階段(Silent stage)
3. 微量白蛋白尿期(Microalbuminuria stage):
4. 顯著腎病變階段(Overt diabetic nephropathy)
5. 末期腎臟疾病(End-stage renal disease)
通常糖尿病腎病變一般約在糖尿病罹病十年以後開始出現。會產生蛋白尿、腎臟功能逐年下降,其他尿液檢驗通常正常,也沒有血尿。
微量白蛋白尿出現後,併發增生性視網膜病變、糖尿病神經病變、心臟血管病變、高血壓的機會大增。可知微量白蛋白尿在臨床上的重要性,與定期尿液篩檢的必要。
糖尿病腎臟病反映全身血管和神經病變,典型的病程會合併視網膜病變。
然而部分的第二型糖尿病人出現腎病變但無視網膜病變,甚至在診斷糖尿病時就發生腎病變。這些病人要特別注意!
非糖尿病也會造成的腎病變
如病人的臨床表現偏離典型糖尿病腎病變進程,就需注意其腎臟疾病是否因其他因素所引起?例如自體免疫疾病、C型肝炎與各種感染、造成腎毒性的中草藥物、是否使用顯影劑等等。
* 自體免疫疾病:例如紅斑性狼瘡引起腎病變等。
* C 型肝炎:常合併冷凝血症造成腎病變,積極治療 C 型肝炎同時可以保護腎臟。
* 服用非類固醇抗發炎藥物、部分中草藥:有的藥物會傷腎,要避免!
* 含碘對比的顯影劑:腎功能不佳的患者,使用顯影劑要留意,記得多補充水分。
何時懷疑非糖尿病造成的腎病變?
糖尿病友有 1/3 罹患腎病變其實並非糖尿病所引起。
有腎病變的糖尿病人若有以下症狀,需排除罹患其他腎臟疾病:
(1) 尿液檢驗出現紅血球 / 白血球或其柱狀體
(2) 快速增加之白蛋白尿或合併腎病症候群
(3) eGFR 快速下降
(4) 未合併糖尿病視網膜病變
(5) 合併全身性疾病
(6) eGFR 在使用 ACEi/ARB 後三個月內下降>30%
需要時建議轉介腎臟專科醫師,必要時應施行其他檢查或腎臟切片。
篩檢糖尿病腎臟病的時機
1. 第 1 型糖尿病:得病 5 年後開始篩檢
2. 第 2 型糖尿病或糖尿病孕婦:診斷後立即篩檢
說明:
第 1 型糖尿病通常發病時,會有酮酸中毒等症狀就醫,發病時很快就會診斷。然而第二型糖尿病,診斷時可能已經有糖尿病很多年了。
第 1 型糖尿病若控制不良,通常在診斷 10 年以後才會出現腎臟病。因此第一型糖尿病新診斷 5 年後再開始篩檢即可。
但是部分的第 2 型糖尿病人在初診斷時就已經合併腎臟病。因此第二型糖尿病,建議診斷後立即篩檢腎臟病。
篩檢方法
1. 尿液中白蛋白和肌酸酐的比值(UACR)
2. 血液檢驗血清肌酸酐值並換算成 eGFR
說明:腎功能惡化時,蛋白尿通常比 eGFR 提早偵測到。
然而幾個大型世代研究指出: eGFR < 60 的第 2 型糖尿病病人中,有高達 50 % 以上之病人UACR 是正常,被稱為正常白蛋白尿-糖尿病腎臟病(normo-albuminuric diabetic kidney disease,NADKD)。
UACR 和 eGFR 兩者都只能反應部分腎功能的情況,期待市面上出現更準確且能普及的檢驗方式來檢驗腎功能。
腎臟病以外造成白蛋白尿的原因
某些非糖尿病腎病變之生理或疾病也會增加尿液檢查的 UACR,例如:
感染、發燒、心臟衰竭、血糖過高、血壓過高、經期及劇烈運動等等。
為了排除造成白蛋白尿的上述各種原因,糖尿病友應在三到六個月內接受三次 UACR 的篩檢,二次以上之 UACR ≥ 30 mg/g 才診斷為白蛋白尿期。
如何正確執行尿液檢查?
1. 女性採收尿液檢體時應避開生理期。
2. 取中段尿:避免尿液檢體受污染而呈現血尿或蛋白尿等假陽性的結果。
3. 早上第一次尿液最佳:保存尿液中可能出現的圓柱體及測試尿液濃縮的能力。
4. 檢查當日停止運動訓練:避免尿蛋白排出量增加影響檢查結果。
糖尿病腎病變的分期
(1) 依據 UACR 分為正常白蛋白尿(UACR <30 mg/g)和白蛋白尿(UACR ≥ 30 mg/g)。
(2) 依據 eGFR (mL/min/1.73m2)分為:
- 第 1 期( ≥ 90 )
- 第 2 期( ≥ 60-89)
- 第 3 期( ≥ 30-59)
- 第 4 期(≥15-29)
- 第 5 期(< 15 或透析)
注意:第 1 期和 2 期需有腎臟傷害之證據。
糖尿病腎病變的追蹤
確診糖尿病腎病變後,所有糖尿病人應每年監測一次 UACR、血清 Cr 和血鉀濃度。
eGFR 45-60:
1. 每半年檢測一次 eGFR
2. 每年測定血鉀、HCO3、鈣、磷、副甲狀腺賀爾蒙、血色素和白蛋白
3. 確認是否有 vitamin D 不足、檢測骨密度
4. 考慮注射 Hepatitis B virus 疫苗
5. 營養師指導腎臟病飲食
6. 如果懷疑為非糖尿病引起之腎臟病,轉介至腎臟專科醫師
eGFR 30-44:
1. 每三個月檢測 eGFR
2. 每六個月測定血鉀、HCO3、鈣、磷、副甲狀腺賀爾蒙、血色素、白蛋白
eGFR <30:轉介腎臟專科
血糖目標
理想的血糖控制可減少或延緩白蛋白尿的發生以及腎功能惡化。
血糖控制目標通常為糖化血色素 7 % 以下,依據不同病人訂定個別化目標。特別注意腎病變患者較容易因藥物代謝變慢等原因發生低血糖。
糖化血色素在糖尿病腎臟疾病患者準確度有其侷限,糖化白蛋白較不受腎功能紅細胞壽命變化的影響可以參酌評估。
飲食建議:熱量
建議每日熱量攝取為 25-35 大卡/公斤,並依患者之年齡、性別、活動量或個人目標等因素調整。
體重過重或肥胖者,建議循序漸進的減重。
但要注意非自願性的體重下降(整日熱量攝取不足,長期造成營養不良、肌肉損耗),或是短時間內體重增加過多(水腫)等情形發生。
飲食建議:蛋白質
每日可攝取的蛋白質克數中,建議至少 1/2-2/3 來自高生物價蛋白質(即含有足量的必須胺基酸,可滿足生長及維持生命需要的蛋白質種類,如豆魚蛋肉類及奶類)。
無透析之慢性腎臟病第三期以上的糖尿病腎病變患者,建議每天每公斤攝取 0.8 公克蛋白質。但若發生有營養不良的患者,可適當調整攝取目標。
進入血液透析或腹膜透析的患者,其每日蛋白質攝取量建議增加至每天每公斤 1.2 公克以上。
飲食建議:碳水化合物
醣類食物的攝取原則大致按一般糖尿病飲食建議。
但同時須注意全穀雜糧類及乳品類中所含的磷離子,以及水果類和蔬菜類中所含的鉀離子。精緻糖則應限制在每日總熱量 10 % 以下。
飲食建議:脂肪
建議飽和脂肪的攝取量 < 10 %每日總熱量(蛋白質食物可優先選擇飽和脂肪含量較低的瘦肉類或魚類)。且須限制反式脂肪的攝取。
建議可增加富含 n-3 多元不飽和脂肪食物(如深海魚)的攝取頻率,有助於降低糖尿病病人心血管疾病的風險。
飲食建議:電解質
磷與鉀:糖尿病腎病變患者,若發生血磷及血鉀過高的情形,需特別注意食物中所含的磷離子及鉀離子。避免高磷食物,如一般奶類(鮮奶、優格、優酪乳等)、蛋類中的蛋黃、全榖雜糧類(糙米、胚芽米、全麥製品等)及堅果類。另外亦須避免加工食品中所含的磷添加劑。
鈉:納的攝取量建議每日 < 2300 豪克(相當於 5.75 公克的鹽巴)。清淡飲食對血壓控制有益,且可能有助於降低蛋白尿風險 。但若為血鉀偏高的患者,須注意避免使用低鈉鹽或薄鹽醬油,因其大多是以鉀取代部分鈉含量。
飲食建議:酒精
飲酒過量傷害大!
和一般糖尿病患者建議相同,男性糖尿病人每天不超過 30 公克酒精(約兩瓶 330 毫升啤酒) ,女性不超過 15 公克酒精(約一瓶 330 毫升啤酒)。
酒精對心血管並無特別保護作用!勿存此迷思。
糖尿病腎病變:運動建議
鼓勵糖友增加身體活動、避免久坐。運動介入,包括中高強度有氧運動及阻力運動,可有效預防糖尿病腎臟疾病發生或延緩腎臟疾病惡化,同時增進患者的生活品質。
運動建議和一般糖尿病患者相同。每周至少運動 3 天且累積至少 150 分鐘中高強度有氧運動、每周至少從事 2 天強化肌肉的阻力運動訓練、同時搭配柔軟度運動訓練。
運動後肌肉會增加葡萄糖的攝取,建議適量補充碳水化合物或減少胰島素劑量。同時補充足夠水分。
糖尿病藥物總覽(以台大為例)
藥物:雙胍類藥物(metformin)
雙胍類藥物(metformin)應根據腎功能變化調整劑量,避免血中乳酸濃度上升導致乳酸中毒。
eGFR <30:禁用 metformin。
eGFR 30-45:metformin 應減量,每日 1000 mg 以內,且須每 3 個月追蹤腎功能。
80 歲以上或 eGFR 30-45 不建議以 metformin 為起始糖尿病治療藥物。
藥物:磺醯脲類(sulfonylureas)
機制:促胰島素分泌,作用時間較長。
品項:Amaryl(glimepiride)、Diamicron(gliclazide)等。
注意:腎功能不全者藥物代謝時間延長。低血糖風險:高。
藥物:非磺醯尿素類(Glinides)
機制:促胰島素分泌。作用時間較短。
品項:Repaglinide 等。
注意:腎功能不全者藥物代謝時間延長。低血糖風險:中。
藥物: 阿爾發葡萄糖苷酶抑制劑(α-glucosidase inhibitors)
機制:抑制澱粉酶分解。
品項:Acarbose 等。
注意:雖然單獨使用很少發生低血糖。腎功能不全者代謝物濃度會上升,不建議用在第 3 期以上腎病變病人。
藥物:Thiazolidinedione(TZD)
機制:胰島素增敏劑。
品項:Actos(pioglitazone)等。
注意:雖不須因腎功能調整劑量,但有體重增加、體液滯留、水腫、心臟衰竭等副作用。
與胰島素合併使用時,水腫會更明顯。
藥物:二肽基酶-4 抑制劑(DPP-4 inhibitors)
機制:抑制 DDP-4 以增加腸泌素的濃度。
品項:Januvia(sitagliptin)、Trajenta(linagliptin)、Onglyza(Saxagliptin) 等。
注意:除 Trajenta 外,其他須根據腎功能調整劑量。
藥物:腸泌素(GLP1-RA)
機制:腸道分泌的賀爾蒙,可抑制食慾、減緩胃排空、降低血糖。
品項:Liraglutide、Semaglutide、Dulaglutide 等。
注意:雖對腎功能影響不大。Liraglutide 在 eGFR < 30 不建議使用。
* 研究顯示,GLP1-RA 藥物有減緩蛋白尿的效果。
藥物: 鈉葡萄糖共同輸送器抑制劑(SGLT2 inhibitor)
機制:透過腎臟排除多餘的糖分,降低血糖。
品項:Jardiance、Forxiga、Canaglu 等。
注意:腎功能不佳不得使用,詳細請參考最新仿單建議。
* 研究顯示,SGLT2 inhibitor 藥物有保護腎臟的效果。
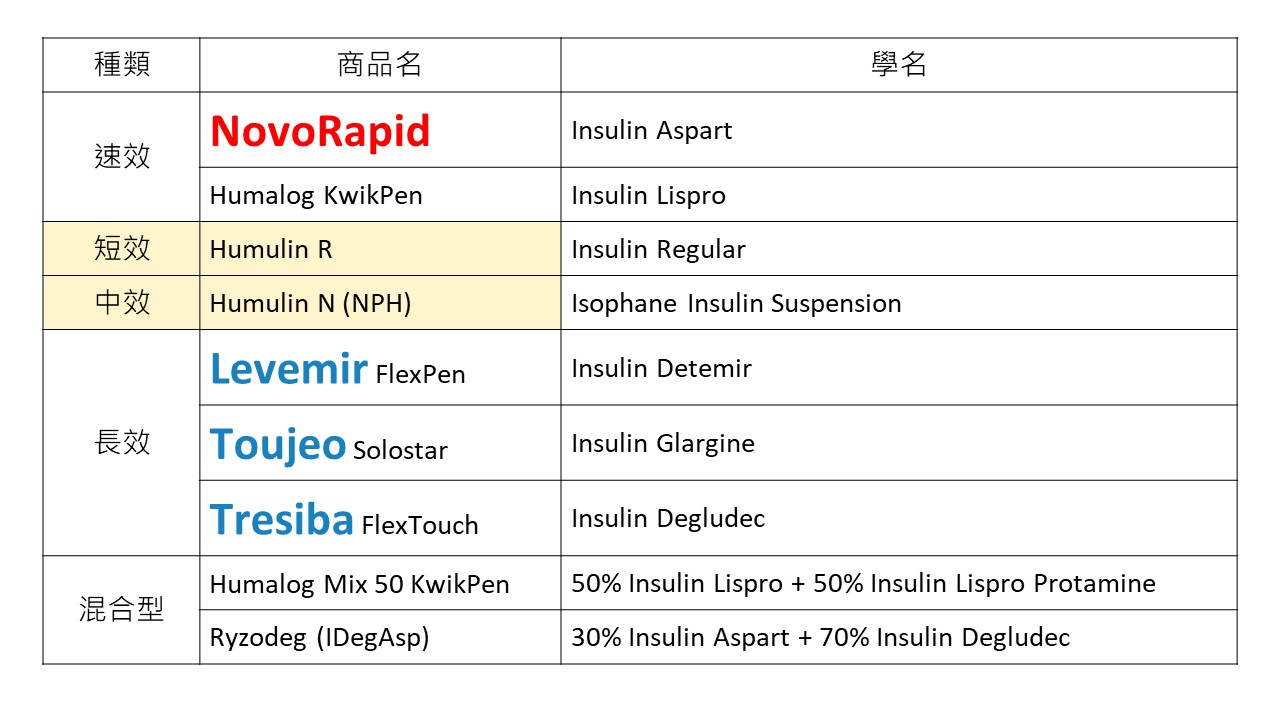
胰島素總覽(以台大為例)
機制:直接補充胰島素類似物,降低血糖
品項:分成短效、速效、長效、混和型等
注意:腎功能惡化時,低血糖的發生機率上升,建議增加監測血糖頻率。
建議 eGFR < 10 時考慮減少胰島素劑量,嚴密觀察血糖變化。
藥物與胰島素小結
糖尿病藥物的選擇與劑量,須根據病人腎功能的變化而調整。
對保護腎功能或緩解蛋白尿有顯著效果的藥物為 SGLT2i 及腸泌素。
腎功能惡化時,藥物和胰島素代謝變慢,低血糖風險上升,血糖控制目標不宜過於嚴格。
糖尿病腎病變:血壓目標
無白蛋白尿的病人,血壓目標維持在 130/80 mmHg 以下;合併白蛋白尿病人,強烈建議維持在130/80 mmHg 以下或更低標準,以減緩腎功能的惡化。
糖尿病患合併白蛋白尿或腎臟疾病者,建議第一線降血壓藥物使用 ACEi 或 ARB(使用後建議監測血鉀濃度)。血糖藥物使用 SGLT2i。
若收縮壓高於 160 mmHg、舒張壓高於 100 mmHg 建議一開始就合併使用 2 種降血壓藥物。且建議兩種以上降血壓藥物應該早晚分開服用。
* ACEi:Captopril、Tritace、Synbot
* ARB:Cozaar、Aprovel、Olmetec、Diovan、Edarbi
注意:Dihydropyridine 類的鈣離子阻斷劑(如 nifedipine 和 amlodipine),會使腎臟入球小動脈擴張,若使用此類鈣離子阻斷劑而血壓又控制不良,反而會使腎絲球內微血管壓力升高而加重蛋白尿,較不建議單獨使用在糖尿病腎病變的病人。
注意:血壓目標雖訂在 130/80 mmHg,仍需視病人情況訂定個人化目標。若多重共病、年老衰弱者,血壓目標應適度放寬。避免多重用藥、發生跌倒等問題。
糖尿病腎病變:血脂目標
降血脂藥物使用劑量須依照腎功能來調整劑量。
建議慢性腎病變患者選擇由肝代謝的藥物,如 Lescol(Fluvastatin)、Lipitor(Atorvastatin)、Livalo(Pitavastatin)、Ezetrol(Ezetimibe )較安全,並須注意藥物交互作用。
其他慢性腎疾病之用藥於糖尿病腎臟疾病之使用
吉多利錠 (Ketosteril®) :在體內結合蛋白質代謝後的產物(含氮廢物),轉化成必需胺基酸,減少體內尿毒的含量,降低含氮廢物經過腎臟的排泄,減輕腎臟的負擔。
克裏美淨細粒(Kremezin®) :球形活性碳,口服後在腸道吸附包含尿毒素等有機化合物。
Pentoxifylline:PREDIAN trial 發現在原本已經使用 RAAS blocker 的糖尿病腎臟病友,再加上此藥物,可以減少微白蛋白尿及 eGFR 的下降。
重碳酸鹽(Sodium bicarbonate)
紅血球生成素(erythropoietin)
維生素 D3
Mineralocorticoid Receptor Antagonists(MRA):Fenerenone
受矚目新藥:Fenerenone
第三代MRA(Fenerenone):非類固醇 MRA,在已使用 ACEIs/ARB 之後,再加上 Finerenone,可以再降低白蛋白尿的產生。
目前核准使用於第二型糖尿病腎臟病。選擇性更強,無前兩代 MRA常見副作用。
補充:
第一代 MRA(Spironolactone)、第二代 MRA(Eplerenone):使用於水腫、高血壓、心衰竭、原發性高醛固酮血症等。常見副作用為高血鉀、男性女乳症。
其他研究中的藥物
Endothelin-1 Receptor A Antagonists-Atrasentan
TGF-β Inhibitors
5 - Hydroxytryptamine 2a Receptor Antagonists
Ruboxistaurin(PKC inhibitor)
PYR-311(anti-AGE treatment)
Barici�tinib
JAK1/2 inhibitor
腎臟泌尿道發炎
糖尿病患是尿路感染之高風險族群,糖尿病是產氣性尿路感染(emphysematous urinary tract infection)的重要風險因子。
糖尿女性病患,若罹患無症狀的菌尿症(asymptomatic bacteriuria),不建議投予抗生素治療。
使用 SGLT2 inhibitors 可能會增加生殖泌尿道感染之機率。
糖尿病患,若需接受微創雷射碎石術,可考慮手術前後投予抗生素治療。
糖尿病神經性膀胱功能障礙
對於糖尿病神經性逼尿肌過動,抗膽鹼藥物(antimuscarinics)為第一線的藥物治療。
為了降低膀胱出口阻力,可以考慮使用 α- 受體阻斷劑。
老年族群的糖尿病腎臟疾病
正常老化時,腎絲球過濾率以每年 0.4-1.0 (mL/min/1.73m2) 的速度下降。
老年糖尿病腎臟病定義與一般糖尿病患者相同。傳統的 Cockcroft-Gault 公式用於評估肌酸酐清除率,在老年族群易低估腎功能。
老年糖尿病腎臟病,衰弱症(frailty)及低血糖的發生率較高。衰弱症(frailty)會影響老年糖尿病腎臟疾病之預後。
老年糖尿病腎臟疾病,其臨床問題包括心智、情感、功能、社會、經濟、環境等多個面向,並互相影響,宜接受周全性老年評估。
過度嚴謹的血糖控制將增加老年糖尿病患低血糖與死亡風險。
藥物選擇上建議簡化胰島素頻次。避免使用容易造成低血糖的降血糖藥物。
糖尿病腎臟病轉介時機
第 1-3 期糖尿病腎臟疾病的病人,轉介腎臟科時機:
(1) 合併有快速腎損傷時(GFR 每年下降> 5 ml/min/1.73m2)。
(2) 白蛋白尿(ACR ≧ 300 mg/g)或蛋白尿(PCR ≧ 500 mg/g)。
(3) 無法解釋的持續性血尿(RBC > 20/HPF)或尿檢發現紅血球及其他圓柱體。
(4) 合併難以控制的高血壓(服用四種或四種以上的降血壓藥)。
(5) 持續的血鉀異常。
(6) 遺傳性腎病變。
第 4 及 5 期 DKD 的病人:皆應轉介至腎臟專科醫師。
糖尿病末期腎臟病的急重症照護
糖尿病腎臟病惡化至第五期時,逐漸出現尿毒症之症狀。體容積改變、多種電解質不平衡、容易有凝血功能異常出血,甚至合併許多共病症,例如心血管疾病、感染敗血症、呼吸衰竭或休克。需急重症照護或是腎臟替代療法。
體液控制:輸液、白蛋白、利尿劑
電解質調控:鉀、鈉、鈣、磷、鎂等離子的不平衡,尤其小心高血鉀
凝血功能:血小板功能異常導致凝血功能異常,可使用 DDAVP
藥物使用與劑量調整:根據腎功能、藥物的動力學、不同的腎臟替代療法調整藥物劑量,要小心很多藥物不能開!
營養評估
體外腎臟透析治療
糖尿病透析病患臨床照護
糖尿病血液透析患者要特別注意透析中低血糖和低血壓。
糖化血色素被低估原因:紅血球半衰期下降、接受紅血球輸注與紅血球生成劑注射。
糖化血色素被高估原因:尿毒、缺鐵性貧血、代謝性酸等,使得醯胺化血紅素(Carbamylated hemoglobin)的增加,糖化血色素判斷上的干擾,引起糖化血色素被高估的情形。
糖尿病血液透析患者糖化血色素可控制低於 7.5% 即可。
糖尿病血液透析患者必須注意降血糖藥物的選擇和劑量的調整。
腹膜透析
糖尿病透析病患透析液應減少葡萄糖含量,包括使用不含葡萄糖的透析液。可同時避免肥胖。
特別注意:常用的愛多尼爾腹膜透析液 EXTRANEAL(Icodextrin)會影響血糖中的麥芽糖濃度,監測血糖時只能使用具有葡萄糖專一性的血糖機或試紙!
腎移植患者之糖尿病照護
糖尿病患者進入透析後,接受胰臟併腎臟移植為最適當處理方式。若只進行腎臟移植,也可大幅提升糖尿病透析病患的存活率。
腎臟移植後糖尿病控制不佳,仍會發生移植腎之糖尿病腎病變,甚至移植腎衰竭。
另一方面,部分抗排斥藥物會導致血糖上升,甚至產生移植後之新發生糖尿病(new onset diabetes after transplantation)。
腎移植後需繼續積極飲食及藥物控制,並密切監控血糖,控制目標訂為糖化血色素 7-7.5%,避免發生低血糖,需要時調整抗排斥藥。
移植後之新發生糖尿病(NODAT)
定義:移植前沒有糖尿病,移植後才出現糖尿病。
危險因子:大於 45 歲、肥胖或過重、慢性 C 型肝炎、使用類固醇或鈣調磷酸酶抑制劑(Calcineurin inhibitor)例如 Tacrolim�us 等。
診斷:75 公克糖水耐受性檢查(比 HbA1c 準確)
治療:減少抗排斥藥物、Tacrolimus 更換為 Cyclosporine。建議將糖化血色素控制於 7-7.5 %,血糖控制不宜過度嚴格。
注意:血糖藥物注意是否與抗排斥藥物產生交互作用。
參考資料
2018 年慢性腎臟病健康管理手冊
2019 年台灣糖尿病腎臟疾病臨床照護指引
2020 年KDOQI Clinical Practice Guideline for Nutrition in CKD
2020年台大醫院營養室慢性腎臟病飲食手冊
2021 年早期慢性腎臟病照護手冊
2022 年台灣糖尿病臨床照護指引(第188-202 頁)
2022 年內科學第八版:糖尿病腎病變(張芳綺、楊紹佑、林水龍)
2023 年美國糖尿病學會指引